Посттравматическая эпилепсия

Невролог, нейрофизиолог, стаж - 38 лет;
Профессор неврологии, доктор медицинских наук;
Клиника восстановительной неврологии.Об авторе

Развитие болезненных припадков после травмы характерно для людей, кто имеет изначально предрасположенность к эпилепсии. Врачам попадаются случаи, когда такие пациенты ранее сталкивались с эпилепсией того или иного варианта, и после травмы головы, приступы возобновились или усилились. Однако тяжёлая травма мозга или «точечное» повреждение нейронов приводят к появлению эпилепсии даже у изначально здоровых людей.
Припадки, возникающие на фоне заболевания, различны по силе. Они могут быть практически незаметными и не мешать, а бывают и сильными, опасными для жизни.
Содержание статьи:
Причины
Травматическая эпилепсия встречается не у всех при ЧМТ, после получения травмы головы нужно пройти неврологическое обследование, чтобы определить, есть ли риск развития заболевания.
Ожидать появления приступов стоит у людей с такими особенностями:
- обширные очаги гибели нейронов;
- ишемия отдельных участков мозга;
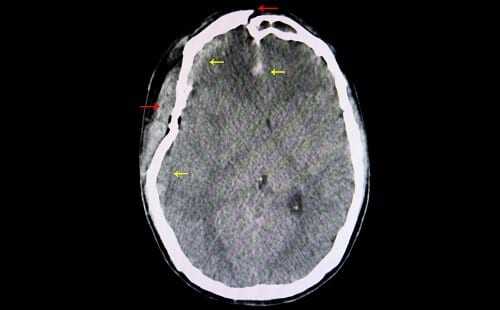
- гематомы – субдуральные, внутримозговые;
- вдавленные переломы костей черепа;
- коматозное состояние;
- огнестрельное ранение.
Так что посттравматическая эпилепсия может носить симптоматический характер.
Кроме непосредственного возникновения эпилепсии на фоне черепно-мозговой травмы, риск развития заболевания и тяжёлого лечения после получения удара по голове, представляют такие факторы:
- болезни эндокринной системы;
- алкоголизм;
- приём определённых препаратов;
- генетическая предрасположенность;
- заболевания нервной ткани;
- аномалии строения церебральных сосудов.
Человек без отклонений от нормы, ведущий здоровый образ жизни, имеет невысокий шанс развития эпилептического синдрома. Конечно, всё зависит от тяжести травмы, но восстановление работы мозга у таких пациентов протекает заметно быстрее.
Симптомы
Характерным признаком болезни являются приступы, случающиеся с разной периодичностью. Причём их можно связать с травмой головы, даже лёгкой степени.
Судороги могут быть незначительные по проявлению, не мешающие жить и восстанавливаться. Однако бывают и полноценные судорожные припадки, опасные для здоровья и жизни.
Часто за некоторое время до приступа (от 20 секунд до 1-3 часов), возникают симптомы-предвестники болезненного состояния. Они называются аурой.
Распространённые проявления ауры:
- тошнота;
- сильное беспокойство без видимой причины;
- нарушение аппетита;
- боль в желудке;
- бессонница;
- головная боль;
- сильная раздражительность;
- депрессия.
У каждого человека вырабатывается свой список триггеров, провоцирующих развитие припадка. Как правило, это – приём алкоголя, громкие звуки, вспышки света, сильный стресс, физическая перегрузка.
Сами приступы могут различаться по силе и проявлениям. Далеко не всегда встречаются судорожные проявления. [3]
Вероятные симптомы эпиприступа после ЧМТ:
- потеря сознания;
- временная потеря ориентации в пространстве;
- кратковременная амнезия;
- подёргивание мышц;
- закидывание головы;
- непроизвольные громкие звуки;
- пена изо рта;
- непроизвольная дефекация и мочеиспускание;
- непроизвольные подёргивания конечностей;
- временное замирание – абсансный вариант эпилепсии.
Любое отклонение от привычного поведения, ощущения своего тела, должно обеспокоить человека.
Последствия
Даже если эпилепсия выражается в редких, не мешающих жизни приступах без судорог, её необходимо лечить. [5] Потому что, не проявляясь физически, она наносит ущерб работе мозга, провоцируя деградационные изменения личности.
Распространённые последствия травматической эпилепсии:
- резкая частая смена настроения;
- постепенно ухудшающаяся память;
- изменения личности;
- утрата логического мышления;
- появление маний;
- деменция.
Большинства последствий можно избежать, если вовремя начать лечение. А в будущем – избегать провоцирующих припадки факторов.
Диагностика
Людям, получившим ЧМТ, необходимо пройти обследование не только перед курсом терапии, но и после окончания лечения. И затем ещё минимум год периодически посещать невролога для контроля состояния.
При обращении человека с проявившимися приступами, требуется широкое неврологическое обследование, складывающееся из таких этапов: [6]
- Выяснение клинической картины. При опросе выясняется сила, частота припадков, их типичные признаки, провоцирующие причины.
- ЭЭГ-электроэнцефалография помогает установить факт эпилепсии даже между припадками.
- МРТ – метод нейровизуализации, показывает деградационные изменения коры головного мозга, опухоли, кисты, скопления жидкости, влияющие на состояние пациента.
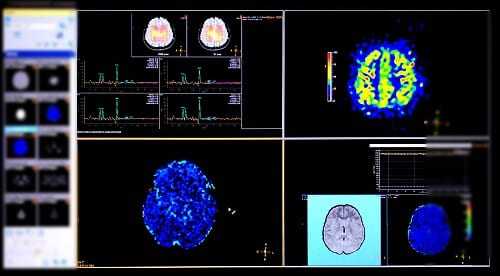
После получения результатов исследования можно назначать терапию.
Лечение
Лечение посттравматической эпилепсии отличается от терапии других её вариантов: приходится корректировать полученные повреждения головного мозга. Терапия проводится консервативными методами, направляется на устранение припадков, способных повлиять на работу мозга. При соблюдении всех рекомендаций врача можно рассчитывать на полное излечение. [7]
Препараты назначаются строго каждому пациенту, в допустимых для каждого случая дозировках. Курс лечения может длиться от месяцев до 5 и более лет.
Лекарства применяются противосудорожные:
- ламотриджин;
- леветирацетам;
- клоназепам;
- депакин;
- дифенин;
- карбамазепин.
Дополнительно назначаются медикаменты, способствующие улучшению кровоснабжения, коррекции имеющихся повреждений.
Кроме регулярного приёма лекарств, пациенту необходимо поменять образ жизни, отказавшись от вредных факторов. Разумные, одобренные врачом физические нагрузки, специальная диета также идут на пользу, ускоряя выздоровление.
Список использованной литературы
- ^ Balestrini, Simona, and Sanjay M Sisodiya. “Pharmacogenomics in epilepsy.” Neuroscience letters 667 (2018): 27-39.
- ^ Vecht, Charles et al. “Seizures and Anticonvulsants in Brain Tumours: Frequency, Mechanisms and Anti-Epileptic Management.” Current pharmaceutical design 23,42 (2017): 6464-6487.
- ^ Martin J. Brodie, Sameer M. Zuberi, Ingrid E. Scheffer, Robert S. Fisher. The 2017 ILAE classification of seizure types and the epilepsies: what do people with epilepsy and their caregivers need to know?. Epileptic Disorders. 2018;20(2):77-87.
- ^ Muthugovindan, Deivasumathy, and Adam L Hartman. “Pediatric epilepsy syndromes.” The neurologist 16,4 (2010): 223-37.
- ^ Власов П. Н. Гендерные аспекты эпилепсии. Глава 15. в кн. «Эпилепсия» под общей редакцией Н. Г. Незнанова. СПб. 2010: 408-451.
- ^ Карлов В. А. Эпилепсия у детей и взрослых женщин и мужчин: Руководство для врачей. М. 2010; 720 с.
- ^ Воробьев П.А. и др. Клинико-экономический анализ. — М., 2004. — С.135, 198-200; 202-218; 223.